Tumori cerebrali, la nuova chirurgia neuro oncologica preserva la funzionalità del cervello
Intervista al prof. Hugues Duffau, Direttore della Neurochirurgia dell’Università di Montpellier, Direttore dell’INSERM U1051 del Institute of Neurosciences of Montpellier, Hôpital Saint Eloi
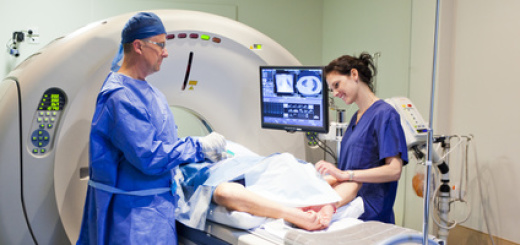
La mappatura delle connessioni cerebrali con la risonanza magnetica ha rivoluzionato l’approccio chirurgico nei tumori neurologici, soprattutto i gliomi. Se un tempo si asportava solo la massa tumorale in anestesia generale, adesso si opera con il paziente sveglio in sala operatoria e si asporta la massa con l’attenzione a preservare la funzionalità cerebrale. Si parte dal concetto che le connessioni tra neuroni (connettoma) sono plastiche, quindi i circuiti cerebrali, opportunamente stimolati, possono riorganizzarsi e ripristinare funzioni che l’intervento potrebbe compromettere.
Prof. Duffau, come sta cambiando l’approccio chirurgico nella neuro-oncologia?
L’obiettivo principale della chirurgia neuro-oncologica è sempre stato quello di rimuovere il più possibile della massa tumorale per aumentare la sopravvivenza mediana. Recentemente però è stato introdotto il concetto di conservazione della qualità della vita per ottimizzare l’equilibrio ‘onco-funzionale’.
L’obiettivo principale non è più l’asportazione della massa tumorale all’interno del sistema nervoso centrale (la tradizionale resezione guidata dall’imaging, come la risonanza magnetica) ma di resecare la parte di cervello invasa dalla una malattia tumorale diffusa, avendo cura di preservare al massimo la funzionalità dell’area (resezione su base funzionale). Questa tecnica ha portato il rischio di deficit permanente al 2% (era al 10%).
Quali esigenze e strumenti guidano il cambiamento?
La resezione funzionale è possibile grazie alle tecniche di mappatura del cervello, in particolare la stimolazione elettrica intraoperatoria in pazienti svegli. Ciò consente l’identificazione e la conservazione delle reti neurali fondamentali per le funzioni cerebrali, come movimento, linguaggio, cognizione, emozione e comportamento.
Il paziente deve continuare a godere di una normale vita familiare, sociale e professionale dopo l’intervento chirurgico, e questo è possibile in base alla comprensione dell’organizzazione funzionale, la mappa comprensiva delle connessioni neurali del cervello(connettoma).
L’uso del potenziale neuro plastico, cioè del ricreare connessioni, da parte del cervello, è cruciale per i neurochirurghi per massimizzare l’estensione della resezione del tumore dando al contempo l’opportunità al cervello di riorganizzarsi, e quindi al paziente di riprendere una vita attiva.
Quali tumori sono più spesso trattati con un intervento neurochirurgico e con che risultati?
Il tumore più diffuso del sistema nervoso centrale è il glioma (10-15 casi/ 100.000 abitanti/anno). Questi tumori sono i più trattati con stimolazione elettrica intrachirurgica (cioè in sala operatoria) in pazienti svegli. Questo interessa soprattutto i gliomi di basso grado, che di solito si manifestano in pazienti giovani (20-40 anni), che non hanno sintomi o, se li hanno, sono lievi (come le convulsioni).
Grazie alla mappatura delle strutture corticali e sub-corticali del cervello e al monitoraggio cognitivo in tempo reale durante l’intervento di resezione, il rischio di un grave deficit permanente è ora inferiore al 2% (mentre era più del 10% in base alla tecnica chirurgica classica). Questo vale anche per l’area motoria, del linguaggio (dette aree eloquenti, come l’area di Broca o l’area di Wernicke).
Inoltre, l’estensione della resezione è significativamente aumentata sia per i gliomi maligni, sia per i gliomi di basso grado, con un’aspettativa di vita che supera i 15 anni per l’intervento chirurgico precoce e massimale per gliomi di basso grado.
Quali sono i prossimi step?
Da un punto di vista oncologico, il prossimo passo è di intervenire sul tumore il prima possibile, quando il glioma è più piccolo, in modo da eseguire più sistematicamente una ‘resezione sopra-totale’, cioè fino al margine intorno al glioma fino al limite funzionale, definito in base a quello che riporta la tecnologia imaging (come la risonanza magnetica RMI).
Questo è il motivo per cui oggi la chirurgia ‘preventiva’ è proposta anche ai pazienti asintomatici in cui il tumore viene scoperto casualmente, in assenza di sintomi. A tale proposito, è stata proposta una politica di screening (con RM cerebrale non invasiva) nella popolazione generale.
Da una prospettiva funzionale, l’obiettivo è di comprendere meglio i meccanismi che mediano la plasticità cerebrale, cioè identificare, a livello del singolo paziente, i fattori che regolano la riconfigurazione cerebrale.
In altre parole, serve una migliore conoscenza del connettoma – cioè, le interazioni dinamiche tra connessioni parallele e i circuiti neurali, un’organizzazione a network, a rete di neuroni che è diversa dalla tradizionale visione localizzata dell’elaborazione di una funzione cerebrale.
Secondo questo concetto, è ora possibile operare nuovamente i pazienti alcuni anni dopo il primo intervento chirurgico, aumentando l’estensione della resezione del tumore, evitando deficit neurologici grazie alla rimappatura che nel frattempo avviene.
Sono in aumento, infatti, studi di mappatura longitudinale, basati su esami pre e post operatori con risonanza magnetica funzionale (MRI) associati a esami neuropsicologici, grazie a relazioni più forti tra neuroscienze cognitive di base e la chirurgia neuro-oncologia.