Cardiopatie congenite, nuova tecnologia per le protesi valvolari polmonari al Bambino Gesù

L’ospedale pediatrico della Santa Sede è capofila europeo nell’uso di protesi valvolari polmonari autoespandibili via trans-catetere per curare le cardiopatie congenite. Due ragazzi sono stati già trattati con successo
Roma, 23 agosto 2022 – Una bioprotesi di valvola polmonare autoespandibile in grado di adattarsi più efficacemente all’anatomia di bambini e ragazzi con cardiopatie congenite: è il sistema innovativo offerto dalla tecnologia nel settore delle procedure trans-catetere, quelle che permettono di evitare un intervento chirurgico a cuore aperto. La nuova protesi, che ha ricevuto l’autorizzazione CE nel maggio di quest’anno, è già una realtà nell’Unità di Cardiologia interventistica dell’Ospedale Pediatrico Bambino Gesù, diretta dal dott. Gianfranco Butera, che l’ha utilizzata con successo per due ragazzi di 15 e 19 anni.
I difetti della valvola polmonare
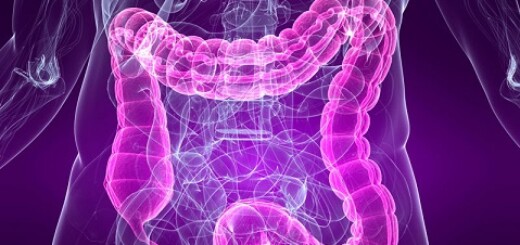
La valvola polmonare è una delle quattro valvole cardiache: posta tra il ventricolo destro e l’arteria polmonare, ha il compito di assicurare che il sangue proceda in modo regolare, senza reflussi, nel suo percorso verso i polmoni per ricaricarsi d’ossigeno. Alcune patologie ne compromettono il funzionamento.
È il caso della tetralogia di Fallot che rappresenta una delle cardiopatie congenite gravi più frequenti. Il ventricolo destro, a causa del malfunzionamento, è sottoposto a un lavoro eccessivo e può scompensarsi con gravissime conseguenze. È quindi spesso necessario impiantare una protesi valvolare polmonare per sostituire la valvola danneggiata.
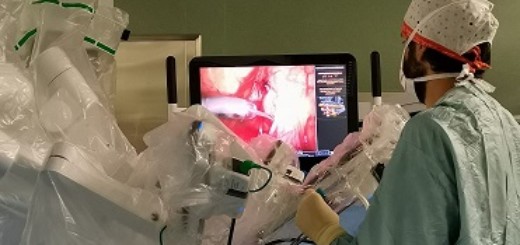
La procedura avviene nella sala di emodinamica in modo mininvasivo, senza la necessità di un intervento a cuore aperto, mediante l’inserimento di una cannula in un’arteria, all’interno della quale viene fatto scorrere un catetere (tubicino flessibile) di dimensioni minime che viene posizionato dove c’è il problema da risolvere.
La tecnologia “balloon expandable”
Le protesi di valvole polmonari trans-catetere sono entrate nella pratica clinica dal 2007. Sono costituite di materiale biologico (ricavate da analoga valvola suina o bovina, trattata e fissata su un anello metallico coperto di fibra sintetica) e si basano tutte su di una tecnologia “balloon expandable”.
La valvola è cucita all’interno di un supporto metallico (stent) che viene impiantato mediante un pallone introdotto attraverso il catetere. Il pallone viene gonfiato ed allarga lo stent sistemando la protesi nella posizione voluta. Le dimensioni del pallone – da circa 16 a 29 millimetri – costituiscono però un limite all’utilizzo del sistema.
Nella maggior parte dei pazienti, infatti, lo spazio in cui inserire la protesi valvolare è più ampio, come conseguenza della malattia, degli interventi già subiti o per altri eventi della storia clinica. È questo il motivo per il quale con la tecnologia “balloon expandable” è possibile trattare solo circa il 20% dei pazienti che hanno necessità di sostituire una valvola polmonare.
La nuova tecnologia “self-expandable valve”
La nuova tecnologia si basa sul sistema ‘self-expandable valve’. Lo stent è autoespandibile ed è in grado di raggiungere diametri maggiori – fino a circa 36 millimetri – aumentando di molto il numero dei pazienti candidabili al trattamento.
Ogni anno al Bambino Gesù si interviene su circa 30 bambini e ragazzi: un numero che potrà essere più che raddoppiato con la nuova tecnica evitando un intervento cardiochirurgico a cuore aperto. Molti dei pazienti sono stati sottoposti in precedenza ad atti chirurgici, per cui la possibilità di accedere a un intervento mini invasivo è un innegabile vantaggio.
Il sistema di cui è capofila l’Ospedale della Santa Sede è stato sviluppato da un’azienda cinese e ha ricevuto il marchio CE a maggio 2022 (Venus Valve). Al momento attuale non esistono altri sistemi simili utilizzabili nella pratica clinica.
Il Bambino Gesù è il primo ospedale europeo ad utilizzare questa tecnologia dopo l’approvazione clinica. È stato, inoltre, individuato come punto di riferimento per l’Italia e per l’Europa e avrà il compito di promuoverne l’uso negli altri centri, curando anche la formazione degli operatori.
I ragazzi trattati al Bambino Gesù
I primi due pazienti trattati al Bambino Gesù, di 15 e 19 anni, presentavano una storia clinica pregressa di molteplici interventi a causa della cardiopatia. Un ulteriore intervento cardiochirurgico avrebbe rappresentato un rischio molto significativo. In entrambi i casi erano anche presenti fattori di rischio aggiuntivi come scoliosi, pregresso ictus, compromissione della capacità funzionale.
Per la selezione dei pazienti è fondamentale la collaborazione tra l’unità di Cardiologia interventistica e l’unità di Radiologia toracica e cardiovascolare avanzata diretta dal dott. Aurelio Secinaro. Oltre alla risonanza magnetica (RM) e alla tomografia computerizzata (TC) che consentono di ottenere in maniera meno invasiva informazioni dettagliate sull’anatomia e sulla funzione del sistema cardio-vascolare, è rilevante il ruolo della tecnologia 3D.
La ricostruzione dell’immagine a livello tridimensionale permette di evidenziare i punti della parete del cuore e dell’arteria polmonare sui quali la valvola andrà a poggiare e consente un’accurata valutazione dei pazienti che possono ricevere il trattamento. La simulazione al computer dell’intervento, inoltre, grazie a un algoritmo che elabora i dati dello specifico ragazzo, permette di anticipare gli eventuali problemi che possono verificarsi e di pianificare al meglio la procedura.
Ai due ragazzi ai quali è stata impiantata la protesi valvolare polmonare è stato possibile evitare anche la degenza in terapia intensiva. Inoltre, mentre nel caso di intervento tradizionale la degenza media è pari a circa 2 settimane, in questi casi i pazienti sono stati dimessi dopo soli tre giorni dall’intervento. Oggi stanno bene e hanno superato positivamente le prime fasi di monitoraggio e controllo.
Le prospettive per la cardiologia interventistica
Al Bambino Gesù ci sono già altri ragazzi pronti per la prossima sessione di interventi. “È possibile prevedere – afferma il dott. Butera – che in Italia almeno un centinaio di pazienti all’anno potranno beneficiare di questa tecnologia con notevole riduzione dell’impatto anche sul Servizio sanitario nazionale ma, soprattutto, con una notevole riduzione del dolore fisico e psicologico e dei rischi per i nostri ragazzi e grande soddisfazione per le famiglie”.
La prospettiva, prosegue il dott. Butera è certamente quella di: “ampliare notevolmente il numero dei pazienti che può beneficiare di un approccio mini invasivo. Inoltre l’applicazione delle tecniche di imaging, visualizzazione 3d, simulazione computazionale permetteranno di comprendere ancora meglio i margini di applicazione e di ampliare le situazioni in cui poter procedere”.