I ricercatori dell’IFOM e dell’Università degli Studi di Milano hanno scoperto che alla base dell’invasività metastatica del carcinoma intraduttale mammario c’è il trasformismo materico delle cellule tumorali, che sono in grado di passare dallo stato solido a quello liquido, agevolando la motilità nell’organismo. La medesima transizione tuttavia, sottolineano gli scienziati, ha il potenziale di rendere tali cellule al tempo stesso più sensibili all’immunoterapia: da strategia di invasione potrebbe pertanto essere convertito in chiave terapeutica. I risultati dello studio, condotto grazie al fondamentale sostegno di Fondazione AIRC, sono stati pubblicati sull’autorevole testata scientifica Nature Materials
Milano, 12 gennaio 2023 – Un gruppo di scienziati dell’IFOM e dell’Università degli Studi di Milano ha individuato, negli stessi meccanismi molecolari che conferiscono alle cellule di carcinoma intraduttale mammario la capacità di acquisire proprietà invasive, la possibile chiave per rendere tali cellule paradossalmente più sensibili all’immunoterapia e per frenarne l’aggressività metastatica. La ricerca è stata possibile grazie all’integrazione di approcci e competenze di biologia molecolare, istopatologia e fisica dei materiali.
“Il carcinoma intraduttale mammario è diagnosticato sempre più facilmente grazie agli screening radiografici – spiega il prof. Giorgio Scita, a capo del laboratorio ‘Meccanismi di ricerca delle cellule tumorali’ dell’IFOM e Professore Ordinario di Patologia Generale presso l’Università degli Studi di Milano – e circa il 20% delle diagnosi di cancro al seno sono di questo tipo”.
Le cellule del carcinoma intraduttale si sviluppano e proliferano all’interno dei confini del dotto della ghiandola mammaria. In questa condizione di confinamento i tessuti sani circostanti comprimono la massa tumorale e ne alterano le proprietà fisiche, favorendone l’irrigidimento e prevenendone l’espansione.
“Grazie a questo meccanismo di difesa – sottolinea Scita – per circa il 70% di questi tumori non sarebbe necessario alcun tipo di intervento né chirurgico né farmacologico, in quanto spesso regredirebbero spontaneamente. Solo il 30% circa progredisce, dando luogo a metastasi a distanza”.
La differenza, tuttavia, si osserva a posteriori poiché “a oggi, purtroppo, non ci sono strumenti – commenta Scita – per prevedere se una paziente rientrerà nel 30% o nel 70% dei casi”. Di conseguenza tutte le pazienti a cui viene diagnosticato questo tipo di tumore sono sottoposte indistintamente alla stessa terapia, subendo effetti collaterali che per la maggior parte di loro sarebbe evitabile.
“I medici – prosegue lo scienziato – non hanno a disposizione una chiave di lettura per capire come orientare le loro strategie terapeutiche in modo mirato o più semplicemente per risparmiare trattamenti non necessari. La sfida che ci siamo posti come gruppo di ricerca è stata di indagare le caratteristiche fisiche alla base delle due categorie di tumore, per cercare di indentificare criteri con cui differenziare i trattamenti e ridurre al minimo indispensabile le terapie applicate”.
Negli ultimi anni i ricercatori di IFOM e della Statale di Milano hanno messo in luce un aspetto precedentemente inesplorato di questo tipo di tumore. Esso presenta delle caratteristiche tali da potervi applicare le leggi fisiche che si utilizzano per studiare le proprietà dei materiali fluidi-soffici.
“In un nostro precedente studio – spiegano gli scienziati – i cui risultati sono stati pubblicati nel 2019 sulla rivista Nature Materials, abbiamo individuato una proprietà meccanica e materiale specifica nelle cellule tumorali di quel 30% votato alla disseminazione metastatica. Si tratta della capacità del tessuto tumorale solido di diventare fluido. È un po’ come se il tumore fosse in grado di trasformarsi da una massa rigida ma inerte in un flusso liquido e mobile, riuscendo così a superare gli argini meccanici che ostacolavano la sua progressione e invasività. Avevamo inoltre constatato che la fluidificazione del tessuto tumorale è indotta dalla proteina RAB5A. Tale proteina regola la capacità delle cellule di internalizzare membrane e recettori ed è anche frequentemente espressa in quantità notevole proprio nei più aggressivi tumori al seno”.
Nello studio condotto successivamente grazie al sostegno di Fondazione AIRC, i cui risultati sono stati recentemente pubblicati su Nature Materials, i ricercatori di IFOM e della Statale di Milano hanno raggiunto un ulteriore traguardo. Hanno infatti dimostrato che la capacità della cellula tumorale di passare da uno stato solido a fluido potrebbe costituire un potenziale terapeutico per combattere il tumore stesso.
“L’esposizione del tumore a sollecitazione meccaniche ripetute comporta una vera e propria trasformazione del suo comportamento all’interno dell’organismo, che porta quest’ultimo ad attivare meccanismi di reazione analoghi a quelli adottati dai tessuti del sistema immunitario esposti ad infezioni virali. Dunque, questa trasformazione, se da un lato un lato conferisce al tumore resistenza a farmaci chemioterapici, potrebbe essere altresì sfruttata come un’arma a doppio taglio per combattere il tumore stesso. In altre parole, stiamo cercando di fare leva sulla capacità di fluidificazione del tumore – anticipa Scita – per trasformare tale capacità da veicolo di aggressività tumorale ad arma per attivare il sistema immunitario. Il tumore passerebbe così da essere immunologicamente ‘freddo’, cioè non visibile al sistema immunitario, a uno immunologicamente ‘caldo’, quindi efficacemente trattabile con i moderni approcci d’immunoterapia”.
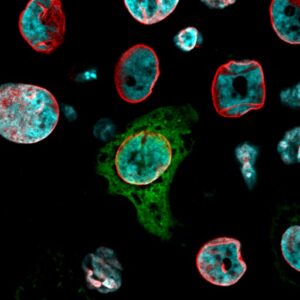
Ma facciamo un passo indietro, per capire come questa scoperta è avvenuta sperimentalmente. “In laboratorio abbiamo creato degli ‘avatar’ di tumori mammari e abbiamo utilizzato sofisticate tecniche di meccanobiologia e di imaging ad altissima risoluzione – illustrano Emanuela Frittoli e Andrea Palamidessi, primi autori dell’articolo – Abbiamo quindi confrontato le espressioni geniche del tumore liquido e di quello solido nella transizione solido-liquido indotta da RAB5A. Abbiamo così osservato che durante questo passaggio di stato la cellula tumorale, oltre ad acquisire fluidità e capacità invasiva, diventa sorprendentemente in grado di attivare il sistema immunitario innato, caratteristica che le consente di resistere alla chemioterapia. Pertanto, a un cambio di stato corrispondono sostanziali modifiche nelle proprietà del tumore stesso. Da quanto abbiamo osservato, questo avviene perché nella transizione di stato il tessuto tumorale è sottoposto a forti sollecitazioni meccaniche, dilatandosi e contraendosi, e scatenando di conseguenza una risposta protettiva da parte della cellula stessa”.
“Abbinando tecniche di microscopia elettronica e ottica – proseguono i ricercatori – abbiamo evidenziato a livello molecolare che i nuclei delle cellule tumorali tendono a rompersi e a rilasciare DNA nel citoplasma. Come dei sensori, si attivano quindi le proteine cGAS/STING, tipicamente preposte a combattere le infezioni virali. Queste proteine riconoscono la presenza di DNA nel citoplasma e innescano così uno stato infiammatorio, che aumenta l’aggressività e l’invasività del tumore, nonché la sua resistenza ai chemioterapici”.
E qui arriva la svolta. “Proprio facendo leva sull’attivazione del sistema immunitario innato favorito dalla fluidificazione – anticipa Scita – potremmo sfruttare la capacità di cambio di stato che RAB5A conferisce a questi tumori per renderli da immunologicamente freddi, pertanto non rintracciabili dal nostro sistema immunitario, ad immunologicamente caldi, aumentando l’efficacia dell’immunoterapia per neutralizzare il tumore stesso. I risultati di questo studio sono stati finora ottenuti in laboratorio in “avatar” di tumori mammari: la prossima sfida sarà confermare i risultati in campioni di pazienti”.
“La presenza di RAB5A nei tessuti tumorali di pazienti potrà essere individuata con tecniche di istopatologia con anticorpi specifici o applicando i più moderni approcci di colorazioni a fluorescenza multiple messe a punto dal prof. Claudio Tripodo dell’Università di Palermo. Se i dati saranno confermati anche in studi clinici, il 70% delle pazienti in cui RAB5A non dovrebbe essere presente potrebbe andare incontro a regressione senza bisogno di un piano terapeutico, mentre il 30% in cui questa proteina dovrebbe essere espressa potrebbe essere trattata efficacemente con immunoterapia”, spiega Scita.
Lo studio condotto in IFOM e in Università degli Studi di Milano è stato possibile grazie al sostegno fondamentale di Fondazione AIRC. La ricerca è avvenuta in stretta collaborazione con Fabio Giavazzi, ricercatore di Fisica Applicata dell’ateneo milanese, e con Claudio Tripodo, dell’Università degli Studi di Palermo. Gli esperimenti hanno inoltre richiesto il contributo integrato di un gruppo di fisici dell’Università degli Studi di Perugia e di diversi partner clinici, dello IEO di Milano, del Policlinico San Matteo di Pavia, dell’Ospedale Cannizzaro di Catania e del Policlinico Gemelli di Roma.
“Questa collaborazione così ampiamente interdisciplinare – conclude Scita – dimostra che fare ricerca d’eccellenza sul cancro significa anche esplorare connessioni trasversali con altri ambiti scientifici, con l’obiettivo di tracciare percorsi terapeutici efficaci in base ad approcci innovativi e a chiavi di lettura inedite”.
Fig. 1 – Immagini ottenute da analisi al microscopio confocale di cellule controllo (CTR) e esprimenti RAB5A. In azzurro sono mostrati i nuclei, in rosso il contorno della membrana nucleare, in verde la localizzazione della proteina cGAS capace di accumularsi nelle zone di danno alla membrana nucleare (fortemente deformata come si osserva nel segnale rosso)

 Salva come PDF
Salva come PDF